Hemorragia, doenças e transfusão de sangue
O que é hemorragia e quais os fatores que influenciam na gravidade?
A hemorragia pode ocorrer pela ruptura de um vaso sanguíneo (pós- traumático ou cirurgia), por condições e patologias hematológicas (do sangue), pelo uso de determinados medicamentos ou mesmo por consequências de doenças em outros órgãos do corpo.
Qual a diferença de hemorragia interna e externa?
Também pode ser interna (o sangue se acumula nas cavidades do corpo) ou externa (o sangue é extravasado para fora do corpo). Leia o artigo: Como identificar a hemorragia interna
A gravidade da hemorragia depende de vários fatores:
• Quantidade de sangue perdida,
• Velocidade (rapidez) da perda sanguínea,
• Se a causa é espontânea, pós-trauma ou cirúrgica,
• Local do corpo ou órgão envolvido,
• Refreável ou incontrolável,
• Consequência da doença relacionada,
Como é formado o sangue e quantos litros existe no corpo?
As células do sangue são formadas na medula óssea e o líquido sanguíneo representa cerca de 7% do peso corporal de um adulto. Isso corresponde entre 4 e 6 litros de sangue, que varia de acordo com o tamanho da pessoa. Esta é a média necessária para que o organismo consiga desempenhar suas funções adequadamente.
Qual quantidade da perda de sangue é considerada hemorragia?
Em casos de hemorragia, com perda de sangue até 15% do volume total do corpo, no primeiro momento, não causa problema grave.
Quando surgem sintomas como tontura, frio, palidez e aceleração cardíaca (com pulso fraco) indica atenção especial.
A palidez, nesta situação, é um aviso que o organismo está redirecionando o sangue das áreas menos importantes, para os órgãos essenciais a sobrevivência.
Quando a perda de sangue é rápida e em grande quantidade, o suprimento de oxigênio é reduzido devido à redução dos glóbulos vermelhos. A pressão arterial cai, pois, a quantidade de sangue nos vasos também se torna insuficiente, provocando tontura e confusão mental.
Com qualquer um destes sinais de alerta, procure assistência médica imediata. O sangramento precisa ser interrompido. Pode ser necessária a transfusão de sangue.
Caso a perda atinja 40% do volume sanguíneo, a transfusão de sangue se torna vital.
Nesta situação, o coração perde a força, e não consegue mais manter o volume adequado de sangue circulante pelo corpo (leia o artigo choque hipovolêmico), podendo levar ao infarto, AVC ou à falência múltipla de órgãos e morte.
Quais os tipos de hemorragia?
• Hemorragia arterial (das artérias): o sangue extravasa em jatos em sincronia com cada contração do coração. Por isso, este tipo de hemorragia é abundante e a perda de sangue é rápida. O sangue é vermelho vivo por ser rico em oxigênio, o que torna a perda ainda mais grave.
• Hemorragia venosa (veia): possui uma pressão menor e o sangue é eliminado de forma regular. O sangue é vermelho escuro por ser pobre em oxigênio. Mesmo tendo menor gravidade, precisa ser controlada.
• Hemorragia capilar (vasos capilares): ocorre pela ruptura de pequenos vasos sanguíneos e o sangue sai lentamente. Tem cor intermediária, entre o vermelho vivo e o escuro. É de fácil controle; pode ser estancada espontaneamente.
Dependendo da quantidade da perda sanguínea, o corpo tem mecanismos compensatórios para se defender. Caso a perda seja superior a resposta compensatória do corpo e não seja realizada a transfusão de sangue em tempo hábil, o paciente entra em choque hipovolêmico.
O sangue é responsável pela distribuição de oxigênio e substâncias nutritivas além do recolhimento de substâncias tóxicas do organismo. Também regula a temperatura corporal e constitui a primeira linha de defesa contra as infecções. Por isso, a transfusão não se aplica apenas em casos de hemorragias. Mesmo quando o volume de sangue circulante é normal, ela pode ser necessária para suprir deficiências de algum dos componentes do sangue, como acontece com a escassez de glóbulos vermelhos em casos de anemia ou por deficiência de coagulação no plasma sanguíneo, nos casos de hemofilia.
Por que algumas doenças provocam hemorragia?
Hemostasia é um processo fisiológico que tem como objetivo manter o sangue em estado fluído dentro dos vasos sanguíneos, sem que ocorra hemorragia ou trombose. Esse processo depende da interação de várias proteínas e células sanguíneas.
No processo de coagulação normal, células sanguíneas se unem a diferentes proteínas do sangue para cicatrizar os vasos sanguíneos e controlar o sangramento.
As doenças hemorrágicas (coagulopatias) ocorrem por um desequilíbrio da hemostasia que envolve as plaquetas ou as proteínas do sangue chamadas de fatores de coagulação. Ou seja, os fatores de coagulação se perdem ou se danificam, ou a quantidade de plaquetas pode estar diminuída ou debilitada.
Qual a diferença entre hemorragia e distúrbios de coagulação?
Na hemorragia, o sangue não coagula rápido o suficiente provocando sangramento excessivo ou contínuo;
No distúrbio de coagulação, o sangue coagula muito rápido podendo causar a formação de coágulos nas veias ou artérias.
Quais as causas e as principais doenças que causam hemorragias?
Algumas doenças hemorrágicas são herdadas e outras são causadas por consequências de outras doenças ou pelo uso de medicamentos, entre elas:
• Doença hereditária, como hemofilia,
• Trombocitopenia (baixo nível de plaquetas),
• Anemia,
• Doenças hepáticas: hepatite, cirrose hepática, câncer,
• Metástase de alguns tipos de câncer,
• Câncer no fígado,
• Uso de antibiótico anticoagulante por longo período,
• Inibidores de angiogênese,
• Deficiência de vitamina K.
Sintomas de doenças hemorrágicas:
• Feridas com sangramento excessivo,
• Petéquias (manchas vermelhas ou roxas sob a pele),
• Menstruação longa,
• Vômito com sangue,
• Dor nas articulações,
• Dor de cabeça,
• Alteração da visão,
• Tontura,
• Fezes com sangue,
• Sangramento na gengiva,
• Trombose (clique e leia o artigo completo)
O principal sintoma das coagulopatias é a trombose que pode surgir nas veias superficiais, profundas ou em artérias.
A trombose superficial não é perigosa, mas pode causar varizes. Já a trombose venosa profunda é uma condição grave e pode causar embolia pulmonar caso os coágulos se desloquem para o pulmão.
O tratamento das hemorragias ou distúrbios de coagulação pode ser simples ou complexo:
• Reposição de vitamina K
• Remédios anticoagulantes
• Substâncias para coagulação ou agentes de coagulação
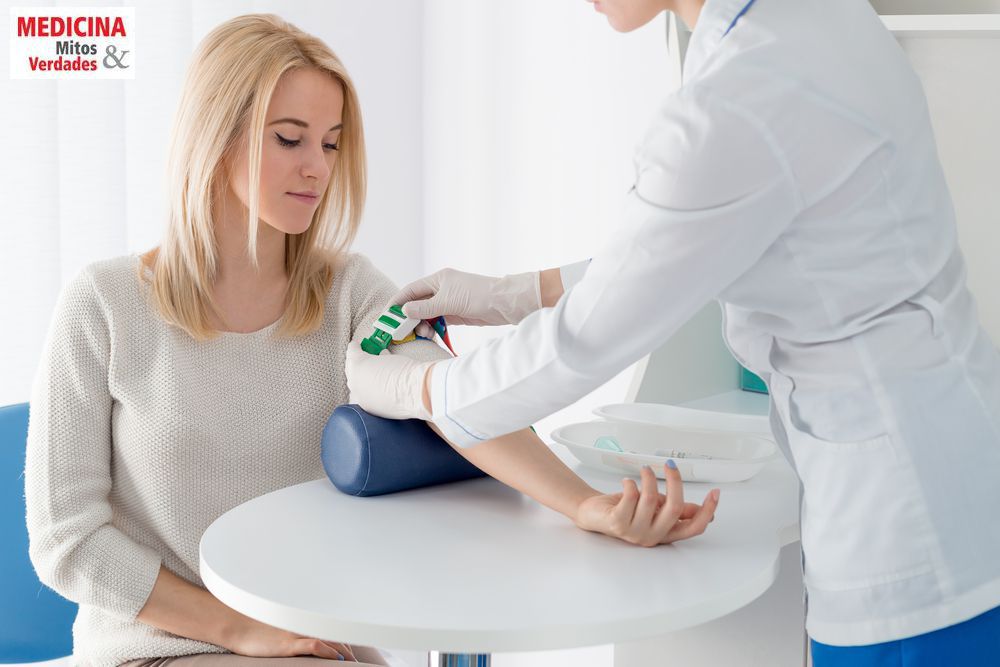
• Transfusão de sangue, plasma, plaquetas (Leia: Tipos de sangue e incompatibilidade sanguínea)
Na transfusão, o paciente pode receber o sangue completo ou apenas os componentes necessários, tais como: concentrado de glóbulos vermelhos, concentrado de plaquetas, plasma fresco congelado e crioprecipitado.
Confira as funções de cada um deles:
O plasma é a parte líquida do sangue e constitui cerca de 55% do volume do sangue. De cor amarela, é composto basicamente da água que bebemos (90%), sais minerais, lipídios, carboidratos, hormônios, proteínas (albumina, globulinas etc) e o fibrinogênio, que é uma proteína importante no processo de coagulação do sangue. O plasma entra na corrente sanguínea pelo intestino, que têm paredes com membranas permeáveis e cercadas de finos vasos de sangue.
Quando há redução do volume de plasma circulante ou do volume de sangue circulante, a pressão arterial cai, e pode colocar a vida em risco. Isto ocorre em situações de hemorragias devido a ferimentos, cirurgias, parto, ruptura de vaso sanguíneo, em alguns casos de desidratação e/ou diarreias graves ou doenças que provocam deficiência de fatores da coagulação como no caso de hepatites crônicas, cirrose etc. A transfusão de plasma também é utilizada para pacientes que necessitam reposição de proteínas da coagulação.
O crioprecipitado é uma fonte concentrada de proteínas plasmáticas insolúveis à temperatura de 1°C a 6°C e que contém a maior parte do fibrinogênio do plasma original.
A transfusão com crioprecipitado é indicada para controle ou prevenção de hemorragias relacionadas à diminuição de fibrinogênio, doença de von Willebrand e hemofilia A (deficiência do fator VIII), homeostase tópica em cirurgias com sangramentos severos, choque e desidratação associados a queimaduras e sépsis (devido à elevada concentração de fibronectina) e tratamento de leucemias linfoides (efeito antineoplásico).
O crioprecipitado tem a vantagem de repor os fatores de coagulação necessários sem necessidade de transfundir grandes quantidades do sangue inteiro ou plasma. Desta forma consegue-se reduzir os riscos de exceder o volume de sangue no corpo e diminui a capacidade de formação do coágulo primário, o que colocaria em risco o receptor da transfusão.
Os outros 45% dos componentes do sangue são constituídos por elementos celulares compostos por glóbulos vermelhos (hemácias), glóbulos brancos (leucócitos) e plaquetas provenientes da medula óssea.
Glóbulos vermelhos (hemácias ou eritrócitos) são células que têm a função de transportar oxigênio para todos os tecidos do corpo. A hemoglobina é o pigmento que dá a cor vermelha aos glóbulos vermelhos.
Enquanto a hemácia vai sendo formada na medula óssea, em seu citoplasma, uma importante molécula proteica vai sendo continuamente sintetizada e se acumulando no interior da célula: a hemoglobina. Para que ocorra uma produção normal de hemoglobina, é necessário que não haja falta de um mineral muito importante para sua síntese: o íon ferro.
Na falta de ferro haverá, como consequência, falta de hemoglobina no interior das hemácias, o que afetará nitidamente o transporte de oxigênio no sangue. Por isso é muito importante que o íon ferro esteja frequentemente presente na alimentação das pessoas.
Os glóbulos vermelhos estão indicados no tratamento de anemias que requerem um aumento da capacidade de transporte de oxigênio e da massa dos glóbulos vermelhos. Exemplos comuns incluem anemias agudas graves e anemias crônicas secundárias a falência renal ou doenças malignas.
Os critérios de transfusão de glóbulos vermelhos devem ser clínicos e não baseados só num valor pré-determinado da hemoglobina ou hematócrito.
A transfusão de glóbulos vermelhos deve ser considerada quando doentes com baixa significativa da hemoglobina ou hematócrito se apresentam sintomáticos (por exemplo, taquicardia, falta de ar, palidez, fadiga, síncope, hipotensão postural, angina de peito ou hipóxia cerebral).
As anemias agudas (por exemplo, hemorragias graves) são mal toleradas, devido ao fato de os mecanismos fisiológicos de compensação não terem tempo de atuar. Pelo contrário, anemias crônicas, que são lentamente progressivas, já são bem toleradas. Muitos doentes suportam bem anemias crônicas com níveis de hemoglobina de 7- 9 gm/dL sem necessidade de transfusão.
Se o doente está estável do ponto de vista hemodinâmico, a causa específica da anemia deve ser corrigida, antes da transfusão de glóbulos vermelhos (por exemplo, terapêuticas com ferro, ácido fólico, vitamina B12 ou, em casos selecionados, eritropoietina, que é uma hormona estimulante da eritropoiese (formação de glóbulos vermelhos) medular e, em última análise, da diferenciação de glóbulos vermelhos.
As transfusões de hemácias também são utilizadas em 60% dos pacientes nas cirurgias cardíacas, em 50% de pacientes de UTI e em 20% de pacientes internados.
As plaquetas são pequenos fragmentos celulares cuja função é ajudar na coagulação do sangue, evitando sangramento em excesso. Quando há deficiência de plaquetas e de fatores de coagulação, você pode apresentar sangramento grave.
Pacientes que têm poucas plaquetas em seu sangue ou, menos frequentemente, aqueles que apresentam plaquetas defeituosas em sua função podem precisar de transfusão de plaquetas. A maioria das pessoas que necessitam transfusão de plaquetas é representada por pacientes com doenças que afetam diretamente a medula óssea, benignas ou malignas, ou, aquelas cujo tratamento agride e prejudica a produção de glóbulos da medula óssea, como ocorre após quimioterapias para tratamento do câncer. Eventualmente, em cirurgias cardíacas ou transplante de órgãos, onde a necessidade de transfusões pode ser grande, também é comum a necessidade de transfusão de plaquetas.
A doação de plaquetas pode ser realizada a cada 72 horas, não ultrapassando 24 doações em 12 meses. A reposição das plaquetas pelo organismo é rápida e ocorre em torno de 48 horas.
Glóbulos brancos: são células de defesa do organismo (sistema imunológico), que destroem os agentes estranhos, como bactérias, vírus e as substâncias tóxicas que atacam nosso organismo e causam infecções ou outras doenças. Tem papel importante na coagulação do sangue. No sangue há diferentes tipos de leucócitos, de diferentes formatos, tamanhos e formas de núcleo: neutrófilos, monócitos, basófilos, eosinófilos, linfócitos. Clique no link azul e leia também: Leucemia e transplante de medula óssea
Os leucócitos são maiores que as hemácias, porém, a quantidade deles no sangue é bem menor. Quando o organismo é atacado por agentes estranhos, o número de leucócitos aumenta significativamente.
Resumindo:
Concentrado de Hemácias (glóbulos vermelhos) são usados quando um paciente apresenta anemia, que é uma deficiência de glóbulos vermelhos do sangue.
Concentrado de Plaquetas são usados quando há deficiência de plaquetas, que desempenham um importante papel na interrupção do sangramento.
Concentrado de Plasma são usados quando há deficiência dos fatores de coagulação ou redução do volume de plasma circulante.
Bolsa de sangue total, que contêm todos os componentes do sangue são usados quando um paciente apresenta sangramento maciço ou está em choque.
Você pode ajudar a salvar muitas vidas. Doe Sangue. Um dia pode ser você quem vai precisar dele. Clique no link azul e esclareça suas dúvidas sobre a doação de sangue
Conteúdo do site Medicina Mitos e Verdades com a colaboração dos mais bem conceituados médicos do Brasil.
Todos os direitos reservados. Proibida reprodução total ou parcial deste artigo e/ou imagem sem citar a fonte com o link ativo. Direitos autorais protegidos pela lei.